- Comprendre mon cancer
- Agir pour me soigner
- Un expert vous explique
- Comprendre mon cancer
- Agir pour me soigner
- Un expert vous explique
Les mécanismes
5 minutes de lecture
Le mélanome se développe à partir des mélanocytes, les cellules qui produisent le pigment du bronzage, la mélanine, et se situent dans la couche profonde de l’épiderme. 80% des mélanomes cutanés se développent sur une peau saine, et dans 20% des cas à partir d’un ancien grain de beauté. Le mélanome de la peau a la capacité de devenir invasif (lorsqu’il atteint le derme) et de former des métastases dans les organes distants (poumons, foie, cerveau…) ou les ganglions lymphatiques environnants. La détection du mélanome à un stade précoce améliore son pronostic. Il est donc important de ne négliger aucune anomalie sur sa peau.
Les clés pour comprendre
La partie superficielle de la peau, appelée « épiderme », comporte plusieurs types de cellules ayant des fonctions particulières. Il s’agit pour 80% d’entre elles de kératinocytes1. Parmi les autres cellules présentes dans l’épiderme se trouvent des mélanocytes, assez nombreux, qui se cantonnent à la couche basale {la partie la plus basse) de l’épiderme. Ils produisent des pigments qui donnent sa couleur de peau, de poil et de cheveux à chaque individu : la mélanine, ou plutôt des mélanines. La phéomélanine donne la couleur jaune-rouge, l’eumélanine la couleur brun-noir1. Les mélanines ne sont pas décoratives ; elles protègent chimiquement l’ADN et les protéines des kératinocytes contre le stress environnemental, principalement contre les rayons ultraviolets (UV) solaires.
Un mélanocyte établit un contact étroit, membrane contre membrane, avec un groupe de kératinocytes (unité de mélanisation) grâce à de nombreuses ramifications cellulaires {dendrites). Il leur transmet ainsi des globules de mélanine, les mélanosomes, en fonction des circonstances1.
Les différents types de mélanomes cutanés
- Les mélanomes sont classiquement répartis en quatre catégories internationales ou sous-types selon l’Organisation Mondiale de la Santé (OMS, 2018)2,3 :
- Le plus répandu est le mélanome superficiel extensif (SSM ou superficial spreading melanoma) avec 41% des cas mondiaux.
- Le mélanome nodulaire (NM ou nodular melanoma) concerne 16% des cas mondiaux.
- Le mélanome lentigineux malin (LMM ou lentigo maligna melanoma) concerne 2,7% à 14% des cas mondiaux.
- Le rare mélanome lentigineux acral (ALM ou lentiginous melanoma) représente 1% à 5% des cas mondiaux selon la population (blanche, noire africaine, asiatique).
En France les chiffres fournis par l’Institut National du Cancer (INCa) sont un peu différents4.
- Mélanome superficiel extensif (60 à 70 % des cas) : c’est une conséquence des coups de soleil sévères, surtout dans la jeunesse. Il s’étend d’abord lentement en surface (1 à 5 ans) puis envahit la profondeur de la peau. Il survient en zone fréquemment exposée au soleil : cou, partie supérieure du tronc chez l’homme, partie inférieure des jambes chez la femme.
- Mélanome nodulaire : de croissance rapide, il est heureusement rare (moins de 5% des cas) mais survient dans toutes les parties de peau, même non exposées au soleil. Comme son nom l’indique, il forme une boule, une excroissance, d’apparition soudaine, plus facile à repérer quand elle est brune ou noire. Cependant elle peut avoir la couleur trompeuse de la peau normale. Le mélanome nodulaire s’étend d’emblée en profondeur, envahissant la peau alentour, et l’organisme par voie lymphatique et sanguine (voir plus bas).
- Mélanome de Dubreuilh ou mélanome lentigineux malin des Anglo-Saxons (5 à 10 % des cas) : il touche habituellement les personnes de plus de 50 ans, après exposition répétée aux rayons ultraviolets (visage, cou et mains surtout). Son extension est superficielle dans un premier temps, puis elle se fait en profondeur. C’est une tache brune plus ou moins foncée qui s’étend très lentement.
- Mélanome acral ou acro-lentigineux : il survient aux extrémités peu ou pas exposées au soleil car il n’est pas lié aux ultraviolets. Il touche la paume des mains, la plante des pieds, la peau sous les ongles, plutôt chez des personnes à peau foncée. Pendant des mois ou années il se développe en surface puis dans un second temps s’étend profondeur. Il est habituellement foncé, plan puis nodulaire, mais peut avoir la couleur de la peau alentour, ce qui le rend particulièrement difficile à repérer, surtout quand il ressemble à une simple verrue.
L’évolution spontanée des mélanomes cutanés
La première caractérisation est l’évolution initiale du mélanome dans deux directions, horizontale ou verticale5. Cela détermine son agressivité et sa rapidité d’extension.
- Extension initiale horizontale, superficielle, dans l’épiderme durant quelques mois ou quelques années. L’invasion se fait de proche en proche dans l’épiderme, sans rencontrer de vaisseaux sanguins ni de vaisseaux lymphatiques puisque l’épiderme n’en comporte pas. En conséquence, le mélanome se cantonne à sa zone d’apparition et ne peut pas dans ce premier temps provoquer de tumeurs à distance, des métastases.
- Extension initiale verticale, en profondeur, dans le derme : l’envahissement de la région cutanée touche les vaisseaux lymphatiques et sanguins. Par effraction de ces vaisseaux le mélanome y déverse rapidement de nombreuses cellules cancéreuses aboutissant à de nouvelles tumeurs distantes, métastatiques, dans d’autres organes.
Extension loco-régionale et métastatique
Dans la peau normale, le sang circule dans de fins vaisseaux appelés capillaires. Ce réseau est doublé par de fins canaux invisibles à l’œil nu, les vaisseaux lymphatiques. Ils naissent dans les tissus qu’ils drainent et suivent le trajet des veines. Ils transportent la lymphe, faite du liquide interstitiel (entre les cellules), qui équilibre la pression tissulaire. La lymphe a surtout une fonction de « police locale ». Elle récupère les débris cellulaires et infectieux, les morceaux de corps étrangers, ainsi que les cellules immunitaires en patrouille dans les tissus (macrophages et lymphocytes) pour les apporter par les canaux lymphatiques jusqu’aux ganglions lymphatiques régionaux. Ceux-ci filtrent les éléments étrangers ou perturbateurs (cellules cancéreuses) pour les détruire et organiser la défense immunitaire et inflammatoire locale. Les canaux lymphatiques poursuivent leur trajet jusqu’aux veines de la base du cou où ils déversent la lymphe filtrée dans le circuit sanguin7.
Ce système de défense est cependant insuffisant pour arrêter un mélanome (quel qu’il soit). Celui-ci finit par envahir le tissu local, les vaisseaux sanguins et lymphatiques, et les ganglions régionaux. L’extension générale, repérable à la présence de « cellules cancéreuses circulantes » et de métastases, peut survenir avant une manifestation locale et/ou régionale visible.
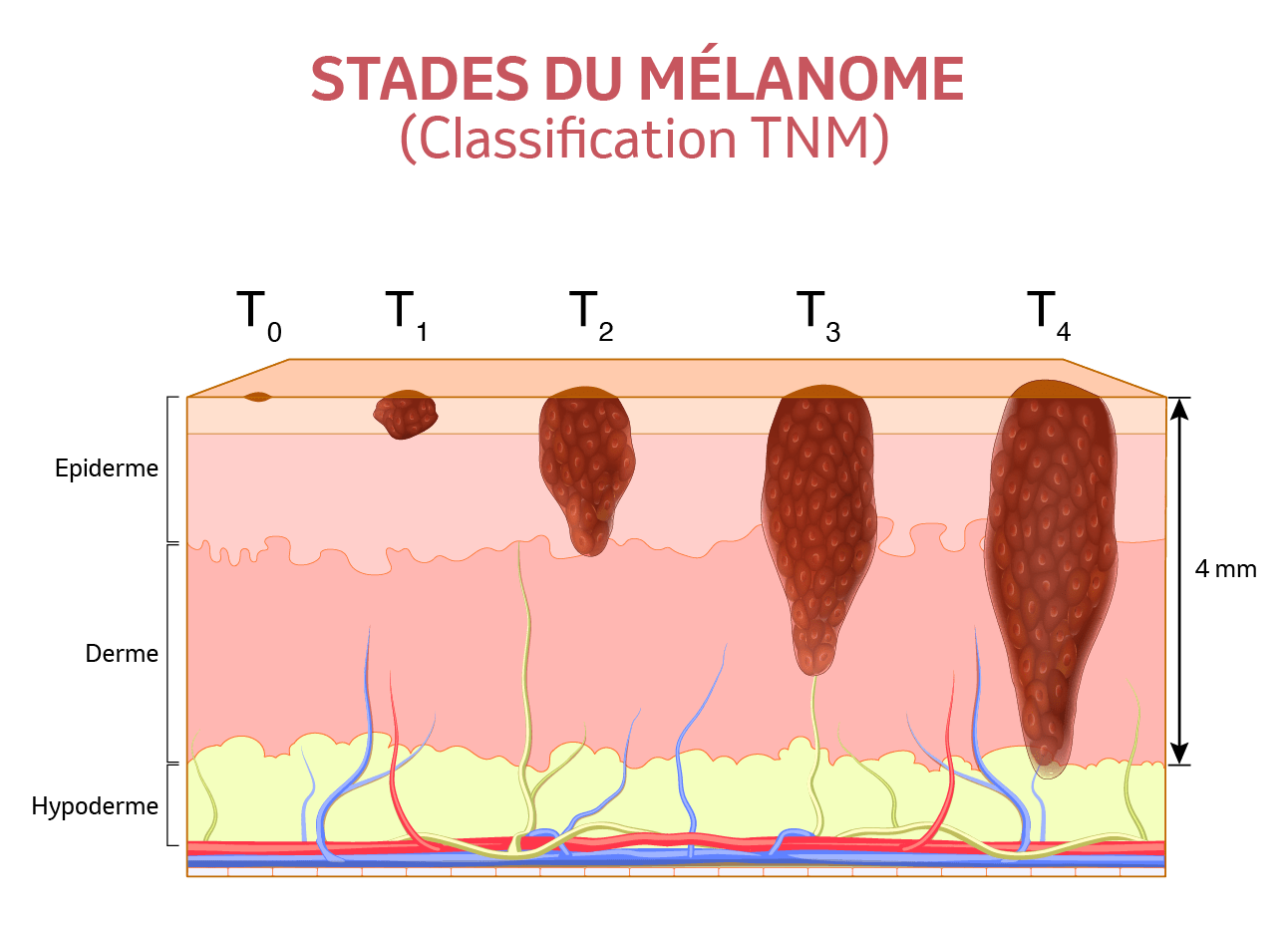
La classification TNM
Les tumeurs cancéreuses (« cancers solides ») sont classées selon leur taille (T pour Tumor), la présence de ganglions envahis localement et régionalement (N pour Noddle), la présence d’amas tumoraux à distance dans différents organes (M pour Mestastasis)8. Plus les chiffres (ou les lettres) sont élevés en T, Net M plus l’agressivité et l’extension du cancer sont grands9
La cancérisation des mélanocytes
Le mélanome cutané apparait le plus souvent dans une peau saine (70 à 80% des cas), plus rarement par transformation maligne d’un grain de beauté (naevus). Outre la toxicité cellulaire des rayons ultraviolets, des mutations génétiques familiales prédisposent au mélanome cutané (7% des cas) : le risque est alors trois fois supérieur par rapport à une famille sans cas connu10. Il s’agit surtout d’altération des pigments mélaniques (phéomélanine et eumélanine). Certaines mutations génétiques sont parfois communes à plusieurs cancers : par exemple le mélanome cutané et le cancer du rein, en altérant certaines protéines cellulaires11.
Un « oncogène »12 désigne une portion d’ADN qui déclenche ou favorise la cancérisation cellulaire : soit par perte (ou ajout) d’une fonction, soit par altération de sa transcription (protéine malformée). Ce peut être un gène viral qui s’intègre au génome cellulaire (comme dans le cancer du col de l’utérus).
Depuis que l’on classe les mélanomes par leurs oncogènes, on en distingue classiquement quatre catégories13.
Typologie des mélanomes
Les trois premières regroupent les oncogènes BRAF et NRAS et NF1, fréquents dans le mélanome. On parle alors de mélanome « BRAF » muté (50%), de mélanome « NRAS » muté (30%) ou de mélanome « NF1 » muté (15%). Ces anomalies activent une voie métabolique importante, celle des MAPK (mitogen activated protein kinases), impliquée dans la prolifération cellulaire.
La quatrième catégorie désigne les mélanomes où l’on n’observe aucune de ces trois anomalies. Comme dans les cancers du sein, on les appelle « triple négatifs »13.
Avec l’amélioration des connaissances, la typologie des mélanomes (tous tissus confondus) s’achemine vers une distinction plus précise en neuf mécanismes de cancérisation cellulaire13,14. L’intérêt de ces classifications est d’orienter au mieux le choix des traitements afin de cibler précisément les mécanismes défaillants et augmenter les chances de guérison.
À retenir
80% des mélanomes se développent sur une peau saine et 20% sur des grains de beautés. Ces mélanomes sont formés à partir des mélanocytes, ce qui explique que la surexposition aux UV augmente les risques.
- Société française de dermatologie, « comprendre la peau Histologie et histophysiologie de la peau et de ses annexes ; Disponible en ligne : chrome-extension://efaidnbmnnnibpcajpcglclefindmkaj/https://www.sfdermato.org/media/pdf/formation-en-dpc/formation/3-structuredelapeau.pdf, consulté le 23/01/2024.
- National Library of Medicine, « The 2018 Wordl Health Organization Classification of Cutaneous, Mucosal, and Uveal Melanoma: Detailed Analysis of 9 Distinct Subtypes Defined by Their Evolutionary Pathway », 2020 ; Disponible en ligne : https://pubmed.ncbi.nlm.nih.gov/320572761, consulté le 23/01/2024.
- National Library of Medicine,« The WHO 2018 Classification of Cutaneous Melanocytic Neoplasms: Suggestions From Routine Practrice », 2021 ; Disponible en ligne : https://pubmed.ncbi.nlm.nih.gov/34277420/, consulté le 23/01/2024.
- INCA, « Epidémiologie des cancers cutanés » ; Disponible sur https://www.e-cancer.fr/Professionnels-de-sante/Depistage-et-detection-precoce/Detection-precoce-des-cancers-de-la-peau/Epidemiologie, consulté le 23/01/2024.
- National Library of Medicine, « European consensus-based interdisciplinary guideline for melanoma. Part 1 : Diagnostics : Update 2022 », 2022 ; Disponible en ligne : https://pubmed.ncbi.nlm.nih.gov/35570085/, consulté le 23/01/2024.
- INCA, « Dictionnaire Métastase » ; Disponible sur : https://www.e-cancer.fr/Dictionnaire/M/metastase, consulté le 23/01/2024.
- Société canadienne du cancer, « Le système lymphatique » ; Disponible sur : https://cancer.calfrlcancer informationlcancer-types/hodgkin-lymphomalwhat-is-hodgkin-lymphomalthe-lymphatic-system, consulté le 23/01/2024.
- INCA, « Dictionnaire classification TNM » ; Disponible sur : https://www.e-cancer.fr/Dictionnaire/T/TNM, consulté le 23/01/2024.
- INCA, « Les traitements possibles en fonction de l’étendue du cancer » ; Disponible sur : https://e-cancer.fr/Patients-et-proches/Les-cancers/Cancer-du-rein/Traitements/Les-traitements-possibles-en-fonction-de-l-etendue-du-cancer, consulté le 23/01/2024.
- INCA, « Les prédispositions génétiques » ; Disponible sur : https://www.e-cancer.fr/Professionnels-de-sante/L-organisation-de-l-offre-de-soins/Oncogenetique-et-plateformes-de-genetique-moleculaire/Les-predispositions-genetiques, consulté le 23/01/2024.
- National Library of Medicine, « A SUMOylation-defective MITF germline mutation predisposes to melanoma and renal carcinoma », 2011 ; Disponible sur : https://pubmed.ncbi.nlm.nih.gov/22012259/, consulté le 23/02/2024.
- Académie de Médecin, Dictionnaire médical de l’Académie de Médecine – version 2024 ; Disponible sur : https://www.academie-medecine.fr/le-dictionnaire/index.php?q=oncog%C3%A8ne, consulté le 23/01/2024.
- Cell, « Genomic Classification of Cutanoeous Melanoma », 2016 ; Disponible sur : https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4580370/, consulté le 23/01/2024.
- National Library of Medicine, « European consensus-based interdisciplinary guideline for melanoma.
- Part 1: Diagnostics: Update 2022 », 2022. Voir en ligne : https://pubmed.ncbi.nlm.nih.gov/35570085/,consulté le 23/01/2024.
Glossaire
Carcinome
Un type de cancer qui se développe sur les tissus qui recouvrent les surfaces externes de l’organisme comme la peau, les muqueuses des orifices mais aussi les tissus qui recouvrent la surfaces interne comme le tube digestif.
Ganglion lymphatique
Un gonflement au niveau des vaisseaux lymphatiques. Ils ont un rôle dans la protection du corps humain contre les infections ou les cellules cancéreuses.
Ephitelium
Le tissu qui recouvre les surfaces externes de l’organisme (ex : la peau, les muqueuses des orifices) et internes de l’organisme (ex : le tissu digestif).
Pour aller plus loin
Les traitements Les facteurs de risques Les symptômes Les chiffresCes contenus peuvent vous intéresser
ACTUALITÉS
Comment prendre soin de ma peau et de mes cheveux pendant mon cancer ?
il est important de prendre soin de sa peau et ses cheveux pour éviter ou minimiser les effets des traitements.
ACTUALITÉS
Quelles sont les caractéristiques de l’immunothérapie ?
Les immunothérapies sont une classe de traitements qui permettent au système immunitaire de lutter contre les cellules tumorales.
ACTUALITÉS
Cancer, faut-il en parler sur son lieu de travail ?
Des personnes et structures ressources peuvent accompagner le salarié et l’aider à protéger son avenir professionnel.
FR-NON-01152